Predčasné odlučovanie placenty – abruptio placentae
Úvod
Najčastejšou príčinou antepartálneho krvácania v III. trimestri je predčasné odlučovanie placenty (abruptio placentae). Definované je ako predčasné odlučovanie normálne uloženej placenty v posledných troch mesiacoch tehotnosti, alebo počas I. a II. doby pôrodnej. Asi 1% tehotností komplikujú ľahké formy a asi 0,5-1% ťažké formy. Celkove predstavuje predčasné odlučovanie placenty viac ako 80% závažných peripartálnych krvácaní.
Častejšie sa vyskytuje u tehotných s vysokým krvným tlakom a hlavne s jeho náhlymi zmenami (preeklampsia, eklampsia, esenciálna hypertenzia). Až v 20-25% je príčinou polyhydramnion s náhlym odtokom plodovej vody s náhlou dekompresiou uteru. Ďalšími rizikovými faktormi sú myóm, krátky pupočník, trauma, abusus kokaínu, fajčenie a ochorenia štítnej žľazy. Riziko opakovania v nasledujúcej gravidite sa udáva 5-10%. Samostatnou kapitolou je predčasné odlučovanie placenty pri tupom náraze na brucho, napríklad pri autonehode. Príčina odlučovania placenty nie je celkom známa. Ide o porušenie spojenia placenty a jej lôžka na úrovni arteriovenóznych spojok v decidua basalis. Pri porušení cievnej steny dôjde ku krvácaniu z deciduálnych kapilár a hromadiaca krv odtláča naliehajúcu placentu od decidui čím dochádza ku silnejšiemu krvácaniu z ďalších ciev. Hematóm môže vzniknúť na kraji placenty a retroamniálne sa šíriť smerom k bránke s následným viditeľným krvácaním, alebo môže vzniknúť retroplacentárne aj bez zjavného krvácania navonok. Predisponujúcim faktorom je vaskulopatia a poškodenie cievnej steny pri preeklampsií alebo pri intoxikácií (kokaín, nikotín). Ak nie je prítomná vaskulopatia, môže dôjsť predčasnému odlučovaniu placenty pri nástupe kontrakčnej aktivity svaloviny uteru s následným krvácaním z otvorených ciev lôžka placenty.
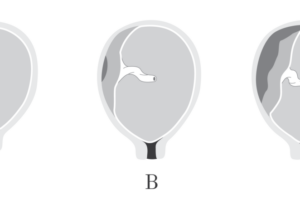
Podľa rozsahu a lokalizácie sa odlučovanie placenty klasifikuje v 3 stupňoch (obrázok 1).
- Abruptio placentae marginalis – odlúčená je okrajová časť placenty
- Abruptio placentae centralis – odlúčená je centrálna časť placenty, ale okraje placenty
- Abruptio placentae totalis – odlúčená je celá placenta
Prvý a druhý stupeň znamenajú parciálnu abrupciu, ktorá môže perzistovať, alebo progredovať do kompletného odlúčenia lôžka. Pri totálnej abrupcií placenty môže dôjsť ku závažnému stavu nazývanému apoplexia uteroplacentalis (Couvellairova maternica), pri ktorom je odlúčená celá placenta a dochádza ku krvácaniu do steny maternice a pod perimetrium.
Klinický priebeh
Krvácanie z odlučovania placenty môže byť manifestné navonok alebo skryté, prejavujúce sa len bolesťou a hypertonickou kontrakciou maternice.
Ak ide o odlúčenie okraja v malom rozsahu (krvácanie z marginálneho sinu) nedochádza obyčajne k porušeniu intravilózneho toku, a nemusí dôjsť k ohrozeniu plodu. Nevytvorí sa retroplacentárny hematóm, matka je hemodynamicky stbilizovaná bez znakov rozvoja koagulopatie. Zvyšok placenty si zachováva normálnu schopnosť výmeny plynov aj nutrientov, plod nejaví znaky ohrozenia. Ak sa však epizódy krvácania opakujú, zvyšuje sa pravdepodobnosť predčasného odtoku plodovej vody, predčasného pôrodu, intrauterinného ohrozenia plodu hypoxiou, ohrozenie matky (DIC, hemoragický šok).
Klinicky významné odlúčenie placenty je sprevádzané slabou kontrakčnou aktivitou uteru a krvácaním z rodidiel rôznej intenzity. Vytvára sa retroplacentárny hematóm, ktorý placentu ďalej odlučuje. Ak aj ostane bez závažných hemodynamických dôsledkov a bez porušenia koagulačných parametrov, ak ide o opakované ataky môže sa intenzita krvácania zvýrazňovať. Treba preto myslieť na možnosť predčasného ukončenia tehotnosti.
Pri závažnom priebehu krvácania obyčajne dochádza k frekventným kontrakciám nízkej amplitúdy, alebo hypertonickej kontrakcii uteru sprevádzanej akútnou bolesťou. U približne 10-20% závažných prípadov abrupcie dochádza k odlučovaniu v centrálnej časti placenty, tam sa tvorí aj retroplacentárny hematóm bez možnosti vyprázdnenia. Pri odlučovaní dochádza v dôsledku tkanivového poškodenia k masívnej tvorbe prostaglandínov, ktoré spôsobujú výrazné spastické kontrakcie myometria, pretože placenta nie je pružná, stiahnutie myometria spôsobí ďalšiu progresiu odlučovania placenty a aj následného krvácania. Až v 20% klinicky významných prípadov teda ide o skryté krvácanie, sprevádzané hypertonickou kontrakciou. Dochádza tak súčasne k presakovaniu krvi do steny maternice, medzi svalové vlákna až do perimetria. Takéto prekrvácanie uteru je makroskopicky viditeľné, ide o príznak Cuvellairovej maternice. Maternica je napohmat tuhá a výrazne bolestivá, samotný Cuvellaire ju nazval: „uterus en bois“ – drevená maternica. V týchto prípadoch dochádza k detekovateľným zmenám koagulačných parametrov (hypofibrinegenémia, trobocytopénia, DIC) a hemodynamickým zmenám u matky (hypotenzia, tachykardia, prešokový a šokový stav). Príčinou vzniku poruchy koagulácie je vyplavenie tkanivového tromboplastínu do obehu matky a postupný rozvoj intravaskulárneho zrážania so spotrebou prokoagulačných faktorov (DIC).
Rovnako u plodu dochádza najskôr k príznakom intrauterinného ohrozenia hypoxiou a pri pokračovaní k intrauterínnemu odumretiu na základe prerušenia cirkulácie po odlúčení placenty.
Diagnostika a stanovenie ďalšieho postupu
Diagnostický postup vo všetkých prípadoch antepartálneho krvácania v musí byť rýchly, dôkladný a cielene zameraný na zistenie príčiny. Potrebné je odlíšenie menej závažných prípadov od život ohrozujúcich stavov, prípadne rozpoznanie stupňa rizika ich vývoja.
Základným neodkladným krokom je identifikácia príčiny krvácania.
- Vyšetrenie v pošvových zrkadlách môže odhaliť lokálne krvácanie z pošvovej steny, zápalové zmeny na sliznici zvyšujúce jej krehkosť, krvácanie z cervikálneho polypu, prípadne z cervikálneho karcinómu. Palpačné bimanuálne vyšetrenie sa tradične z hľadiska rizika mechanického narušenia okraja placenty neodporúčalo. S opatrnosťou ho však po vizualizácii situácie v pošvových zrkadlách odporúča pripojiť za účelom zhodnotenia kvality a dĺžky krčku maternice aj pošvových klenieb (hľadať príznaky otvárania vnútornej bránky ako príčiny krvácania).
- Vyšetrenie ultrazvukom je najrýchlejšou pomocou pri hodnotení lokalizácie placenty a vylúčenia vcestnej placenty. Jeho senzitivita pri diagnóze odlúčenia placenty je však nízka, preto negatívny nález v žiadnom prípade nevylučuje diagnózu. Ultrazvuk môže byť nápomocný aj pri odhade krvnej straty v prípade rozsiahleho skrytého krvácania (retroplacentárneho hematómu), avšak hematóm nemusí byť vždy odlíšiteľný od placentárneho tkaniva. Indikovaný je primárne abdominálny prístup. Ak je placenta lokalizovaná vo funde a nejedná sa o odtok plodovej vody tak možno vcestné uloženie placenty a fetálnych ciev s istotou vylúčiť ako príčinu krvácania. V ostatných prípadoch (ak nejde o profúzne krvácanie z lokálnej príčiny – cervikálny karcinóm alebo trauma) je indikované aj ultrazvukové vyšetrenie z vaginálneho prístupu. Treba tak urobiť za účelom čo možno najpresnejšieho posúdenia vzťahu medzi okrajom placenty a okrajom vnútorného vyústenia cervikálneho kanála, prípadne objemu identifikovaného retroplacentárneho hematómu.
Zároveň je potrebné:
- Zhodnotenie základných životných funkcií (TK, P) a ich monitorovanie
- Odber krvi na zhodnotenie krvného obrazu, koagulačných parametrov, acidobázy a krvi na krížnu skúšku
- Zaistenie transfúznych prípravkov
- Zaistenie dobrého intravenózneho prístupu (v prípade závažného krvácania ideálne dvoch periférnych katétrov s čo najväčším priemerom)
- Substitúcia tekutín, uterosedácia a medikácia v závislosti od celkového stavu pacientky
- Monitorovanie stavu plodu (počúvanie oziev plodu, Doppler flow fetálnych ciev, ctg monitoring)
Život ohrozujúce krvácanie je definované ako rýchlo narastajúca strata krvi, ktorá je odhadnutá na 1500 ml a viac a je spojená s rozvojom klinických a/alebo laboratórnych znakov tkanivovej hypoperfúzie. Túto definíciu možno úspešne uplatniť v prípade popôrodného krvácania. Ťažšie je aplikovateľná pri antepartálnom krvácaní, kde podstatná časť krvnej straty môže byť skrytá. Pozornosť treba sústrediť tak na odhad možnej straty pred príchodom do zdravotníckeho zariadenia, ako aj objektívnemu fyzikálnemu nálezu, dôkladnému posúdeniu skrytých strát (hematómu) ultrazvukom, klinickému stavu pacientky, hemodynamickým a laboratórnym parametrom.
Liečba
Starostlivosť o tehotnú s krvácaním, ak bola diagnostikovaná placenta praevia alebo abrupcia placenty má vždy prebiehať pri hospitalizácii. Riziko akútneho výskytu život ohrozujúceho krvácania je pri oboch diagnózach vysoký. Treba sa preto dôsledne pripraviť na jeho riešenie. Potrebná je spolupráca pôrodníka s hematológom, internistom, neonatológom, v prípade komplikácií aj s chirurgom, urológom, ak je k dispozícii, tak s lekárom z odboru intravaskulránej intervenčnej rádiológie.
V prípade závažného život ohrozujúceho krvácania (otvoreného aj skrytého) je indikovaná tekutinová resuscitácia. Ak nedochádza k stabilizácii matky a/alebo plodu je indikované bezprostredné ukončenie tehotnosti za dodržania princípov bezpečného perioperačného manažmentu v spolupráci s anesteziológom a hematológom.
V prípade mierneho priebehu, bez príznakov akútneho ohrozenia plodu a matky je možný expektačný postup v závislosti od gestačného veku.
Po 37. ukončenom týždni:
- indikované je nepredlžovať riziko a naplánovať čas a spôsob ukončenia tehotnosti
Pred 37. ukončeným týždňom:
- do 35. týždňa tehotnosti príprava plodu kortikoidmi pre prípad recidívy
- u všetkých liečba uterosedatívami (tractocil), použitie tokolytík je kontraindikované predovšetkým z dôvodu dilatácie ciev a možnosti zhoršenia krvácania
- kontrola laboratórnych parametrov (krvný obraz a hematokrit, koagulačné parametre). Hodnota hematokritu má byť udržiavaná stabilne nad 30%, čo predstavuje dostatočnú rezervu pre prípad recidívy krvácania. Ak nie je nad 30% je indikované zvážiť hemosubstitúciu a ukončenie tehotnosti.
- Ak je liečba úspešná vyčkať do 36. týždňa ( ak nejde o placenta preaevia do 37. týždňa), potom prehodnotenie
- Pri príznakoch recidívy krvácania je potrebné opakované prehodnotenie postupu
- Pri opakovaných krvácaniach pred 36. týždňom gravidity je plod v zvýšenom riziku IUGR, preto sledovať biometrické parametre, doppler fetálnych ciev
- V prípade akútnych príznakov ohrozenia stavu matky a/alebo plodu (klinických/laboratórnych) je indikované urgentné ukončenie tehotnosti nezávisle od gestačného veku
Kazuistika
38 ročná prvorodička sa dostavila v 36. týždni tehotnosti na kliniku pre subjektívny pocit zníženej percepcie pohybov. Dovtedy tehotenstvo prebiehalo bez komplikácií, osobná anamnéza bez pozoruhodností. Posledné ultrazvukové vyšetrenie bolo v 35. týždni u rajónneho gynekológa, odhad hmotnosti plodu bol 2200 g.
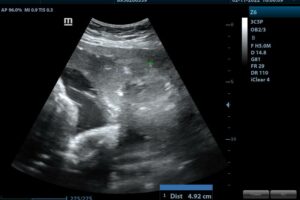
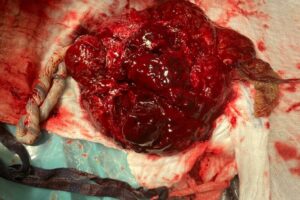
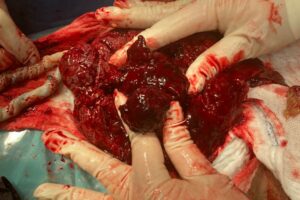
Na UZV vyšetrení bol suponovaný retroplacentárny hematóm veľkosti 4×5 cm, placenta bola lokalizovaná na prednej stene (obrázok 2, video 1). Vzhľadom k podozreniu na predčasné odlučovanie placenty indikovaný akútny cisársky rez. Po pôrode placenty bol potvrdený bola diagnóza potvrdená (obrázok 3 a 4). Bol porodený plod ženského pohlavia, 1980 g, Apgarovej skóre 1/6/8, pH a. umbilicalis 7,257, BE – 11 mmol/l, vstupný laktát 10,43 mmol/l. Nemalo známky anémie, a nespĺňalo kritériá na riadenú hypotermiu. Popôrodná adaptácia bola primeraná, 48 hodín bolo na podpornej ventilácií, neskôr dýchalo spontánne. Na ultrazvukovom vyšetrení mozgu bez známok hypoxickoischemickej encefalopatie. Na 10 popôrodný deň bolo prepustené domov.
Tento prípad je zaujímavý tým, že podozrenie na predčasné odlučovanie placenty bolo stanovené iba na základe ultrazvukového nálezu a pacientkinho údaju slabšieho pociťovania pohybov. Je veľmi ťažké stanoviť presný čas odlučovania, ale u novorodenca bolo pri pôrode ešte normálne pH arteriálnej krvi a hraničný deficit báz. Na druhej strane vysoké hladiny laktátu už svedčia o rozvinutej metabolickej acidóze. K pozornosti je aj nepoznaná rastová reštrikcia (váha 1980 g je pod 3. percentilom), hoci pacientka absolvovala ultrazvuk týždeň predtým.
Video 1. Ultrazvukové vyšetrenie retroplacentárneho hematómu
- Rôzne stupne predčasného odlučovania placenty. A- Abruptio placentae marginalis, B- Abruptio placentae centralis, C- Abruptio placentae totalis
- Retroplacentárny hematóm v ultrazvukovom obraze
- Intraoperačná snímka placenty pri cisárskom reze s retroplacentárnym hematómom.
- Intraoperačná snímka placenty pri cisárskom reze s retroplacentárnym hematómom.